Schizofrenia: Disturbo psicotico caratterizzato da reattività emotiva e disintegrazione dei processi mentali
La schizofrenia (AFI: /skiʣʣofreˈnia/) è una psicosi cronica caratterizzata dalla persistenza di sintomi di alterazione delle funzioni cognitive e percettive, del comportamento e dell'affettività, con un decorso superiore ai sei mesi, e con forte disadattamento della persona, ovvero una gravità tale da limitare o compromettere le normali attività di vita.
Vedere l'alfabeto fonetico internazionale." class="duhoc-it IPA">/skiʣʣofreˈnia/) è una psicosi cronica caratterizzata dalla persistenza di sintomi di alterazione delle funzioni cognitive e percettive, del comportamento e dell'affettività, con un decorso superiore ai sei mesi, e con forte disadattamento della persona, ovvero una gravità tale da limitare o compromettere le normali attività di vita.
| Schizofrenia | |
|---|---|
 | |
| Specialità | psichiatria e psicologia clinica |
| Eziologia | psichiatrica, con componenti genetiche |
| Classificazione e risorse esterne (EN) | |
| ICD-9-CM | 295295 |
| ICD-10 | F20 |
| OMIM | 181500 |
| MeSH | D012559 |
| MedlinePlus | 000928 |
| eMedicine | 288259 e 805988 |
Il termine fu coniato dallo psichiatra svizzero Eugen Bleuler nel 1908 e deriva dal greco σχίζω (schízō, 'io divido') e φρήν (phrḗn, 'cervello'), e cioè "scissione della mente": esso sostituì quello ottocentesco di Dementia praecox, formulato da Emil Kraepelin. Nonostante l'etimologia del termine, la schizofrenia non implica di per sé alcuna "doppia personalità" o "disturbo di personalità multipla", condizione con la quale viene spesso erroneamente confusa nel linguaggio comune e che è presente invece in alcune sindromi dissociative. Piuttosto, il termine indica la "separazione delle funzioni mentali" tipica della presentazione sintomatica della malattia.
I sintomi più comuni includono allucinazioni uditive, deliri paranoidi e pensieri o discorsi disorganizzati. L'insorgenza dei sintomi si verifica in genere in età adulta, con una prevalenza globale di circa lo 0,3-0,7%. La diagnosi si basa sull'osservazione dei comportamenti del paziente e sulle esperienze riportate da esso. La genetica, i fattori ambientali precoci e i processi psicologici e sociali sembrano contribuire in modo determinante al suo sviluppo. L'assunzione di alcune sostanze stupefacenti o farmaci sembra causare o peggiorare i sintomi. La ricerca attuale si concentra sul ruolo delle neuroscienze, anche se non è ancora nota una causa organica ben precisa. Le possibili combinazioni sintomatologiche hanno avviato un dibattito sul dubbio se la diagnosi possa riferirsi a un unico disturbo oppure alla somma di un certo numero di sindromi distinte.
La base del trattamento è la somministrazione di un farmaco antipsicotico, che sopprime principalmente l'attività del recettore della dopamina e talvolta della serotonina. L'intervento psicoterapeutico e la riabilitazione professionale e sociale sono altresì importanti nel trattamento. Nei casi più gravi, in cui vi sia il rischio per sé e per gli altri, può essere necessario un trattamento sanitario obbligatorio, anche se ciò avviene meno frequentemente rispetto al passato.
La malattia porta allo sviluppo di diversi problemi relativi al comportamento e alla sfera emozionale, ha per conseguenza un significativo deficit nella vita sociale e professionale. Le persone affette da schizofrenia possono avere comorbilità, tra cui la depressione maggiore e disturbi d'ansia. Sono altresì frequenti i casi di abuso di sostanze (riscontrabili in quasi il 50% dei pazienti), problemi sociali, come la disoccupazione e la povertà. L'aspettativa di vita media delle persone affette dalla condizione varia da 12 a 15 anni di meno rispetto alla popolazione in generale. Ciò è il risultato di un aumento dei problemi di salute fisica e un tasso di suicidio più elevato, circa il 5%.
Storia

La storia della schizofrenia è complessa e non si presta facilmente a una narrazione lineare. Descrizioni di sindromi simili alla schizofrenia raramente compaiono nei documenti storici antecedenti al XIX secolo, anche se racconti di comportamenti irrazionali, incomprensibili o non controllati sono comuni. I primi casi di schizofrenia riportati dalla letteratura medica risalgono al 1797, grazie alle opere di James Tilly Matthews e alle pubblicazioni effettuate da Philippe Pinel nel 1809.
Demenza precoce è stato il termine utilizzato nel 1891 da Arnold Pick per classificare un caso di un disturbo psicotico. Nel 1893 Emil Kraepelin introdusse una distinzione nella classificazione dei disturbi mentali tra demenza precoce e disturbi dell'umore (che comprendevano la depressione unipolare e quella bipolare). Kraepelin credeva che la demenza precoce fosse principalmente una malattia del cervello e in particolare una forma che si distingue dalle altre, come la malattia di Alzheimer, che si manifestano in genere in età più avanzate. C'è chi sostiene che l'uso del termine, nel 1852, di démence précoce da parte del medico francese Bénédict Morel costituisca la scoperta medica della schizofrenia. Tuttavia questa considerazione non tiene conto del fatto che vi sono pochi dati che collegano l'uso descrittivo del termine da parte di Morel e lo sviluppo autonomo del concetto della malattia denominata demenza precoce, che si è avuto alla fine del XIX secolo.
Il termine "schizofrenia" si traduce approssimativamente come "scissione della mente" e deriva dalle parole in lingua greca schizein (σχίζειν, "dividere") e phrēn (φρήν, genitivo φρενός, "mente"). Il termine è stato coniato da Eugen Bleuler nel 1908 e aveva lo scopo di descrivere la separazione tra la personalità, il pensiero, la memoria e la percezione. Bleuler descrisse i principali sintomi come le 4 A: appiattimento dell'Affetto, Autismo, Associazione ridotta di idee e Ambivalenza. Bleuler si rese conto che la malattia non era una demenza, per via del fatto che alcuni dei suoi pazienti tendevano a migliorare e non a peggiorare, e quindi propose il termine schizofrenia. Il trattamento è stato rivoluzionato a metà degli anni cinquanta con lo sviluppo e l'introduzione della clorpromazina.
Nei primi anni settanta, i criteri diagnostici per la schizofrenia sono stati oggetto di una serie di controversie che alla fine hanno portato a criteri operativi ancora utilizzati nel 2010. Il termine schizofrenia viene comunemente frainteso, portando a pensare che le persone colpite possano soffrire di una "doppia personalità". Nonostante alcune persone con diagnosi di schizofrenia possano sentire voci e queste possano essere identificate come personalità distinte, la schizofrenia non implica distinte personalità multiple. La confusione nasce, in parte a causa dell'interpretazione letterale del termine coniato da Bleuler. Il disturbo dissociativo dell'identità era spesso mal diagnosticato come schizofrenia in base ai criteri riportati nel DSM-II.
Società e cultura

Nel 2002 in Giappone, il termine che indica la schizofrenia è stato modificato da Seishin-Bunretsu-Byō (精神分裂病?) a Tōgō-shitchō-shō (統合失調症?, "disturbo di integrazione"), al fine di ridurne la stigmatizzazione. Il nuovo nome è stato ispirato da un modello biopsicosociale, e ha aumentato la percentuale di pazienti che sono stati informati della diagnosi dal 37 al 70% in tre anni.
Negli Stati Uniti, il costo della schizofrenia, tra cui i costi diretti (trattamento ambulatoriale, ospedaliero, farmaci e cure a lungo termine) e non sanitari (applicazione della legge, ridotta produttività sul posto di lavoro e disoccupazione), è stato stimato in 62,7 miliardi di dollari nel 2002. Il libro A Beautiful Mind, da cui è stato tratto l'omonimo film, racconta la vita di John Nash, vincitore del Premio Nobel per l'economia a cui è stata diagnosticata la schizofrenia.
Violenza
Gli individui affetti da gravi malattie mentali tra cui la schizofrenia hanno un rischio significativamente maggiore di essere vittime di reati sia violenti, sia non violenti. D'altra parte, la schizofrenia è stata a volte associata a un più alto tasso di atti di violenza, anche se questo è in primo luogo dovuto agli alti tassi di consumo di droga da parte degli affetti. I tassi di omicidi legati alla psicosi sono simili a quelli correlati all'abuso di sostanze. Il ruolo della schizofrenia sulla violenza, indipendentemente dall'abuso di stupefacenti, è controverso, tuttavia alcuni aspetti della storia individuale o dei propri stati mentali possono esserne causa.
La copertura mediatica relativa alla schizofrenia tende a focalizzarsi su rari e insoliti episodi di violenza. Inoltre, in un grande campione rappresentativo analizzato in uno studio del 1999, il 12,8% degli statunitensi crede che gli individui con schizofrenia "molto probabilmente" possano compiere atti violenti contro gli altri e il 48,1% ha dichiarato che ciò era "piuttosto probabile". Oltre il 74% ha dichiarato che le persone affette da schizofrenia erano o "poco capaci" o "non in grado del tutto" di prendere decisioni riguardanti il loro trattamento e il 70,2% ha detto lo stesso delle decisioni riguardo alla gestione del denaro. Secondo una meta-analisi, la percezione comune riguardo agli individui affetti di psicosi come persone violente è più che raddoppiata a partire dagli anni cinquanta.
Il dibattito scientifico intorno alla schizofrenia

L'esistenza della condizione schizofrenica attribuibile a una parte dell'umanità era in un certo senso nota da secoli nella cultura occidentale. La condizione del soggetto di disadattamento e di incapacità di comunicare con altri individui si associa al nome tradizionale di follia e le persone colpite da tale grave disadattamento potevano essere chiamate "maniaci", "folli" o "indemoniati" e così via.
L'affermarsi di un'osservazione sistematica è stato concomitante allo sviluppo della psichiatria, sono seguiti tentativi di "curare" i "folli" con metodi ispirati a principi scientifici. Ciò avvenne nel corso dell'Ottocento in luoghi che in effetti erano solo strutture di contenimento o segregazione come sanatori, manicomi e carceri. La "spiegazione" della schizofrenia rimaneva un mistero e secondo molti lo è tuttora: i modelli descrittivi delle varie scuole di psicologia e della psicoanalisi come pure le indagini della neurologia non descrivono in tutti gli aspetti il funzionamento della mente e non danno una risposta definitiva.
Vi sono autori che hanno anche teorizzato che la malattia mentale sia necessariamente da considerare un mistero e che una risposta semplicemente non c'è: la posizione è esemplificata da Karl Jaspers, che sostiene che la condizione psicotica non ha nessun contenuto e non si deve cercare una spiegazione razionale all'interno del vissuto del malato. L'idea diametralmente contraria, formulata da Ronald Laing, è che la psicosi - cioè fenomeno in cui il comportamento e la comunicazione del paziente ci appaiono totalmente illogici - sia in realtà un'esperienza umana perfettamente comprensibile al pari di tutte le altre, che può essere immaginata empaticamente da chi volesse porsi nel punto di vista adatto.
Epidemiologia

nessun dato
≤ 185
185–197
197–207
207–218
218–229
229–240
240–251
251–262
262–273
273–284
284–295
≥ 295
La schizofrenia colpisce a un certo punto della loro vita circa lo 0,3-0,7% delle persone. Ciò corrisponde a una prevalenza di 24 milioni di persone in tutto il mondo nel 2011. Essa si verifica 1,4 volte più frequentemente nei maschi rispetto alle femmine e di solito appare prima negli uomini. L'età di picco di insorgenza è tra i 20 e i 28 anni per i maschi e tra i 26 e i 32 anni per le femmine. L'esordio in età pediatrica è molto più raro, come l'esordio nella mezza età o nell'età avanzata.
La prevalenza della condizione varia in tutto il mondo, all'interno dei paesi, e anche a livello locale, Essa provoca circa l'1% degli anni di vita persi ponderati per disabilità in tutto il mondo. I dati epidemiologici relativi alla schizofrenia variano fino a tre volte a seconda di come essa viene definita.
Eziologia
Una combinazione di fattori genetici e ambientali gioca un ruolo fondamentale nello sviluppo della schizofrenia. Le persone con una storia familiare di schizofrenia e che soffrono di una psicosi transitoria hanno una probabilità che va dal 20 al 40% di ricevere una diagnosi entro un anno.
Genetica
Le stime di ereditarietà variano a causa della difficoltà a separare gli effetti della genetica da quelli dell'ambiente. Il rischio maggiore di sviluppare la schizofrenia si ha in presenza di un parente di primo grado con la malattia (6,5% di probabilità). Più del 40% dei gemelli omozigoti di pazienti con schizofrenia sono anch'essi colpiti. È probabile che molti geni siano coinvolti, ciascuno con piccoli effetti e con meccanismi di trasmissione e di espressione sconosciuti.
Molti candidati possibili sono stati proposti, fra cui:
- specifiche variazioni del numero di copie come per il gene NOTCH4 e loci delle proteine istoniche. Sembra che ci sia una significativa sovrapposizione tra la genetica della schizofrenia e quella del disturbo bipolare;
- microdelezioni nella regione 22q11 sono associate a un rischio trenta volte superiore al normale di sviluppare la schizofrenia;
- alcuni studi GWAS hanno trovato un legame tra la proteina 804A zinc finger e la schizofrenia.
Assumendo una base ereditaria, una domanda dalla psicologia evoluzionista è il motivo per cui geni che aumentano il rischio di psicosi si siano evoluti, assumendo che la condizione sarebbe stata disadattiva da un punto di vista evolutivo. Un'idea è che tali geni siano coinvolti nell'evoluzione del linguaggio e della natura umana, ma a oggi queste idee rimangono poco più che di natura ipotetica.
Cause ambientali
I fattori ambientali spesso agiscono come coadiuvanti e mai come principale causa di insorgenza della schizofrenia. Gli studi hanno dimostrato che vivere in un ambiente urbanizzato, durante l'infanzia o in età adulta, è correlato a un rischio doppio di sviluppare schizofrenia, anche prendendo in considerazione l'uso di droghe, il gruppo etnico e la dimensione del gruppo sociale. Altri fattori che giocano un ruolo molto importante sono l'isolamento sociale e le avversità sociali dovute all'immigrazione, la discriminazione razziale, problematiche familiari, la disoccupazione e condizioni abitative precarie. Una ricerca del 2010 ha stabilito che circa due terzi dei pazienti con schizofrenia avevano sperimentato eventi di violenza fisica e/o sessuale durante la loro infanzia.
Abuso di sostanze stupefacenti

L'assunzione di un certo numero di farmaci è stata associata allo sviluppo della schizofrenia, compresi la cannabis, la cocaina e le anfetamine. Circa la metà di coloro che presentano una diagnosi di schizofrenia fa un uso eccessivo di droghe o alcol. Statisticamente, già nel 2009 l'incidenza della schizofrenia fra i fumatori abituali di cannabis risultava essere sei volte maggiore a quella della popolazione generale del Regno Unito. Il ruolo della cannabis potrebbe essere causale, ma altri farmaci possono essere utilizzati dai pazienti schizofrenici come meccanismi di adattamento per affrontare la depressione, l'ansia, la noia, la solitudine. In particolare, l'effetto dose-dipendente del THC e del cannabidiolo.
La cannabis è associata a un aumento, dose-dipendente, del rischio di sviluppare un disturbo psicotico. L'utilizzo frequente è correlato a un rischio doppio di sviluppare psicosi e schizofrenia. Mentre la cannabis viene accettata come concausa di schizofrenia da molti, il suo ruolo rimane, tuttavia, controverso. Le anfetamine, la cocaina e, in misura minore, l'alcol possono portare allo sviluppo di una psicosi che si presenta in modo molto simile alla schizofrenia. Nonostante non si ritenga che possa essere causa della malattia, molte persone con schizofrenia fanno un uso di nicotina molto maggiore rispetto alla popolazione in generale.
Fattori relativi allo sviluppo
La presenza nella madre di problematiche quali infezioni, ipossia, stress e malnutrizione durante lo sviluppo fetale possono causare un leggero aumento del rischio di sviluppare schizofrenia nel nascituro nel corso della sua vita. Le persone nate in inverno nell'emisfero settentrionale hanno più probabilità di ricevere una diagnosi di schizofrenia; ciò può essere spiegato con l'aumento dei tassi di esposizioni virali in utero. La differenza varia tra circa il 5 e l'8%.
Fattori psicologici
Molti meccanismi psicologici sono stati ritenuti responsabili nello sviluppo della schizofrenia. Bias cognitivi sono stati identificati nei pazienti con diagnosi di schizofrenia o negli individui a rischio, soprattutto quando sono sotto stress o in situazioni di confusione. Alcune funzioni cognitive possono riflettere deficit neurocognitivi globali, come la perdita di memoria, mentre altri possono essere correlati a particolari problemi ed esperienze.
Nonostante non appaia sempre evidente, risultati di recenti studi indicano che molti individui con diagnosi di schizofrenia sono emotivamente sensibili, in particolare a stimoli stressanti o negativi, e che tale sensibilità può causare maggior vulnerabilità ai sintomi o alla malattia. Alcuni dati suggeriscono che i temi dei deliri e delle esperienze psicotiche possono riflettere le cause emotive della malattia e che il modo con cui una persona interpreta tali esperienze può influenzare la sintomatologia. L'uso di "comportamenti di sicurezza" per evitare le minacce immaginarie, può contribuire alla cronicità delle illusioni. Un'ulteriore prova del ruolo dei meccanismi psicologici deriva dagli effetti della psicoterapia sui sintomi della schizofrenia.
Fattori neurologici
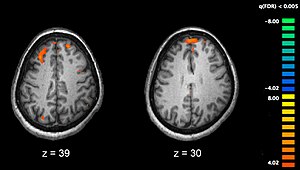
La schizofrenia è associata a sottili differenze nella struttura del cervello che si riscontrano nel 40-50% dei casi. Inoltre si rilevano modifiche nella chimica cerebrale durante gli stati psicotici acuti. Gli studi che utilizzano test neuropsicologici e le tecnologie di imaging del cervello, come la risonanza magnetica e la PET che sono in grado di esaminare le differenze delle attività funzionali nel cervello, hanno dimostrato che le differenze sembrano verificarsi più comunemente nei lobi frontali, ippocampo e lobi temporali.
È stata riportata una riduzione del volume del cervello, inferiore a quella che si riscontra nella malattia di Alzheimer, in aree della corteccia frontale e nei lobi temporali. Non è chiaro se questi cambiamenti volumetrici sono progressivi o preesistenti alla comparsa della malattia. Queste differenze sono legate a deficit neurocognitivi spesso associati alla schizofrenia. Dato che i circuiti neurali sono alterati, è stato alternativamente proposto che la schizofrenia possa essere ritenuta come un insieme di disturbi dello sviluppo neurologico.
Particolare attenzione è stata dedicata alla funzione della dopamina nella via mesolimbica del cervello. Questa attenzione è in gran parte il risultato della scoperta accidentale che i farmaci fenotiazinici, che bloccano la funzione della dopamina, possono ridurre i sintomi psicotici. Ciò è inoltre supportato dal fatto che le anfetamine, che innescano il rilascio della dopamina, possono esacerbare i sintomi psicotici nella schizofrenia. L'ipotesi che la dopamina possa influenzare lo sviluppo della schizofrenia propone che l'eccessiva attivazione dei recettori D2 sia la causa dei sintomi positivi della malattia. Anche se il ruolo di tutti gli antipsicotici nel bloccare i recettori D2 sia stato ritenuto corretto per oltre venti anni, questo non è stato dimostrato fino alla metà degli anni 1990 grazie agli studi effettuati con la PET e la SPECT. L'ipotesi della dopamina, tuttavia, appare a oggi un'interpretazione riduttiva, anche perché i farmaci antipsicotici più recenti (farmaci antipsicotici atipici), che possono essere efficaci quanto i farmaci più vecchi (farmaci antipsicotici tipici), agiscono anche sulla trasmissione della serotonina e potrebbero avere un effetto leggermente ridotto sul blocco della dopamina.
L'interesse della ricerca si concentra anche sul ruolo del glutammato, un neurotrasmettitore, e sulla ridotta funzione del recettore NMDA del glutammato che si riscontra nella schizofrenia, in gran parte a causa dei livelli anormalmente bassi dei recettori del glutammato presenti nel cervello dei pazienti con diagnosi di schizofrenia esaminato post-mortem. Si è inoltre scoperto che i farmaci che bloccano il glutammato, come la fenciclidina e la ketamina, possono imitare i sintomi e i problemi cognitivi associati con la condizione.
Patogenesi
Sono stati fatti diversi tentativi per cercare di spiegare il legame tra la funzionalità cerebrale alterata e la schizofrenia. Una delle ipotesi più comuni riguarda il ruolo della dopamina: il malfunzionamento dei neuroni dopaminergici potrebbe essere la causa delle errate interpretazioni da parte della mente che portano allo sviluppo di psicosi.
Ipotesi alternative in corso di studio

Tra le ipotesi delle cause fisiopatologiche della schizofrenia vi è un deficit e/o alterata funzione dell'acido folico che comporta:
- alterazioni della metilazione del DNA,
- anormalità nella trasmissione glutammatergica,
- alterazioni della funzione mitocondriale,
- deficit di folati,
- iperomocisteinemia materna.
Una recente ricerca indica una correlazione tra l'aumento di IL-6 e TNF-α con i livelli di omocisteina patologici dovuti alla mutazione genica C677>T dell'enzima MTHFR.
Uno studio mette in relazione la comparsa della sintomatologia schizofrenica con un deficit di attività della glutamato carbossipeptidasi II (GCPII), enzima chiave per l'assorbimento dell'acido folico. Un altro gruppo di ricerca del Massachusetts General Hospital and Harvard Medical School di Boston mette in relazione i sintomi negativi della schizofrenia con il deficit di acido folico dovuto al deficit dell'enzima MTHFR.
L'uso dell'acido folico nell'ambito della terapia complementare e alternativa (CAM), sembra avere un ruolo definito e interessante, certamente meritevole di ulteriori sviluppi di ricerca.
Vi sono alcuni studi che mettono in relazione l'infezione da Toxoplasma gondii con lo sviluppo della schizofrenia.
Clinica
Segni e sintomi
In una persona con diagnosi di schizofrenia possono verificarsi allucinazioni uditive, deliri (generalmente di natura bizzarra o persecutoria), disordine nel pensiero e nel linguaggio. Queste ultime possono variare da perdita del filo logico di un discorso a frasi solo vagamente collegate nei casi più gravi. L'abbandono dalla vita sociale, la sciatteria nel vestire e nell'igiene personale, la perdita di motivazione e di giudizio sono tutti elementi comuni nella schizofrenia. Si osservano spesso difficoltà emotive, come la mancanza di reattività. Difficoltà nel lavoro, nella memoria a lungo termine, nell'attenzione e nella velocità di elaborazione anche delle pratiche comuni si verificano frequentemente. In alcuni casi non frequenti, la persona può smettere di parlare, rimanere immobile con strane posture o agitarsi senza uno scopo, tutti segni di catatonia.
La tarda adolescenza e la prima età adulta sono i periodi in cui si manifestano i picchi d'insorgenza della schizofrenia, anni critici nello sviluppo sociale e professionale di un giovane adulto. Nel 40% degli uomini e nel 23% delle donne con diagnosi di schizofrenia, la condizione si è manifestata prima dei 19 anni. Per ridurre al minimo l'esacerbazione del quadro clinico, molto lavoro è stato fatto per identificare e trattare la fase prodromica (pre-insorgenza) della malattia, che può essere rilevata fino a trenta mesi prima della comparsa dei sintomi. Gli individui che incominciano a sviluppare la schizofrenia possono presentare, nella fase prodromica, sintomi psicotici transitori o auto-limitanti e non specifici, come ritiro sociale, irritabilità, disforia, e goffaggine.
Classificazione
Classificazione di Schneider
Nel XX secolo, lo psichiatra Kurt Schneider elencò le forme dei sintomi psicotici che riteneva distinguessero la schizofrenia dagli altri disturbi psicotici. Questi erano chiamati «sintomi di primo rango» o «sintomi di primo rango di Schneider» o «della Schneider».
Essi comprendono delirio di essere controllati da una forza esterna, la convinzione che i pensieri vengano inseriti o eliminati dalla propria mente cosciente, la convinzione che i propri pensieri vengano trasmessi da altre persone e sentire voci allucinatorie che commentano i propri pensieri o azioni o provare una conversazione con le altre voci allucinate.
Anche se hanno contribuito in modo significativo allo sviluppo degli attuali criteri diagnostici, la specificità dei sintomi di primo rango è stata messa in discussione. Una revisione degli studi diagnostici condotti tra il 1970 e il 2005 non ha confermato né confutato i risultati di Schneider, tuttavia ha suggerito che i sintomi di primo rango debbano essere de-enfatizzati nelle future revisioni dei metodi diagnostici.
Classificazione standard
La classificazione più tradizionale considera quattro forme principali di schizofrenia: la "schizofrenia catatonica"; la "schizofrenia ebefrenica"; la "schizofrenia paranoide", e la "schizofrenia semplice". Il criterio DSM classifica cinque forme, indicate di seguito. È indicata a fianco la classificazione alfanumerica corrispondente nelle tabelle ICD-9 (a sinistra) e ICD-10 (a destra) dell'Organizzazione mondiale della sanità. Il criterio ICD-10 identifica invece sette forme.
- (295.2/F20.2) tipo catatonico: dove sono evidenti macroscopici disturbi psicomotori, come ad esempio lo stupore catatonico, rigidità o flessibilità anomale del tono muscolare;
- (295.1/F20.1) tipo disorganizzato (o ebefrenico): l'appiattimento affettivo (chiusura in sé, disinteresse, ecc.) è presente insieme alla disorganizzazione del pensiero, eventuali disordini del comportamento;
- (295.3/F20.0) tipo paranoide: i sintomi principali sono idee fisse (deliri) che includono allucinazioni, ma possono essere assenti i disturbi/disorganizzazione del pensiero o comportamento e appiattimento affettivo, esordio tardivo ma quasi sempre acuto;
- (295.6/F20.5) tipo residuo: viene definita così una forma dove i sintomi positivi (psicotici ma non paranoidi) sono presenti ma hanno bassa intensità, mentre quelli negativi sono significativi, spesso compare come esito di un disturbo psichico maggiore (es: episodio schizofrenico acuto, depressione maggiore);
- (295.9/F20.3) tipo indifferenziato: presenza di sintomi positivi (psicosi) non strutturati secondo i criteri delle precedenti forme.
Nel DSM-5 (2013) la schizofrenia non è più distinta nei suoi diversi sottotipi ed è ricompresa tra i disturbi dello spettro della schizofrenia e altri disturbi psicotici. Categorie a sé stanti nello spettro sono: il disturbo delirante, il disturbo schizofreniforme, il disturbo schizoaffettivo, il disturbo schizotipico di personalità, il disturbo psicotico breve e il disturbo psicotico indotto da sostanze/farmaci.
I sintomi positivi e negativi
La schizofrenia è spesso descritta in termini di sintomi "positivi" e "negativi" (o deficit).
I sintomi positivi sono quelli che non si verificano normalmente nelle persone sane, ma sono presenti nelle persone affette da schizofrenia. Possono includere deliri, pensieri disordinati e di parola e allucinazioni tattili, uditive, visive, olfattive e gustative, in genere considerate come manifestazioni di psicosi. Le allucinazioni sono in genere relative al contenuto del tema delirante. I sintomi positivi generalmente rispondono bene ai farmaci.
I sintomi negativi sono i deficit delle normali risposte emotive o di altri processi di pensiero. Questi rispondono meno bene ai farmaci. Essi solitamente comprendono una sfera affettiva piatta o poco accentuata, scarsità a provare emozioni, povertà del linguaggio (alogia), incapacità di provare piacere (anedonia), mancanza di desiderio di formare relazioni (asocialità) e la mancanza di motivazione (abulia). La ricerca suggerisce che i sintomi negativi contribuiscano maggiormente alla scarsa qualità di vita, alla disabilità funzionale e comportano un peso per gli altri più di quanto non facciano i sintomi positivi. Gli individui con importanti sintomi negativi spesso presentano una storia di scarso adattamento già prima della comparsa della malattia e la risposta alla terapia farmacologica è spesso limitata.
Diagnosi differenziale

Per la diagnosi di schizofrenia conta sia la natura sia la durata dei sintomi (sintomi che differiscono per durata caratterizzano ad esempio il disturbo schizofreniforme).
I sintomi psicotici possono essere presenti in molti altri disturbi mentali, tra cui il disturbo bipolare, il disturbo borderline di personalità, l'intossicazione da sostanze stupefacenti e la psicosi farmaco-indotta. Deliri ("non bizzarri") sono presenti anche nel disturbo delirante e il ritiro sociale nella fobia sociale, nel disturbo evitante di personalità e nel disturbo schizotipico di personalità. La schizofrenia è in comorbilità con il disturbo ossessivo-compulsivo (OCD), molto più spesso di quanto potrebbe essere spiegato per puro caso, anche se può essere difficile distinguere le ossessioni che si verificano nelle OCD dalle illusioni della schizofrenia. Una ridotta percentuale delle persone che smettono di assumere benzodiazepine sperimenta una grave sindrome da astinenza protratta, che può assomigliare alla schizofrenia e che in seguito può essere diagnosticata erroneamente come tale.
La schizofrenia viene diagnosticata in base a criteri del Manuale diagnostico e statistico dei disturbi mentali, edito dall'American Psychiatric Association, giunto nel 2013 alla sua quinta edizione (DSM-5), o con quelli della International Statistical Classification of Diseases and Related Health Problems (ICD-10) dell'Organizzazione mondiale della sanità. Questi criteri utilizzano le esperienze auto-riferite dei pazienti e descrivono le anomalie nel comportamento; devono essere seguiti da una valutazione clinica da parte di un professionista della salute mentale. I sintomi associati alla schizofrenia devono verificarsi per un continuum e devono raggiungere una certa gravità, prima che una diagnosi possa essere formulata. Al 2009 non esiste un test diagnostico oggettivo.
I criteri espressi nell'ICD-10 sono tipicamente utilizzati nei paesi europei, mentre quelli del DSM-5 sono adottati negli Stati Uniti e in varia misura in tutto il mondo e inoltre sono prevalenti negli studi di ricerca. I criteri dell'ICD-10 pongono maggiormente l'attenzione sui sintomi di Schneider di primo rango. Nella pratica, l'accordo tra i due sistemi è elevato.
Secondo l'edizione riveduta del DSM-5, tre criteri diagnostici devono essere soddisfatti per una diagnosi di schizofrenia:
- (A) Sintomi caratteristici: la presenza persistente di due o più dei sintomi che seguono, per un periodo significativo che si considera di almeno un mese (si osserva che la durata può essere inferiore se il sintomo recede a seguito di trattamento):
- deliri;
- allucinazioni;
- disorganizzazione del discorso verbale (es: perdere il filo, incoerenza, divagazione e espressione troppo astratta);
- grave disorganizzazione del comportamento (es. nel vestiario, nelle abitudini diurne, disturbi del sonno, disforia, piangere o ridere frequentemente e inappropriatamente), oppure stato gravemente catatonico;
- presenza di sintomi negativi, cioè che trasmettono un forte senso di disinteresse, lontananza o assenza del soggetto: appiattimento affettivo (mancanza o forte diminuzione di risposte emozionali), alogia (assenza di discorso), avolizione (mancanza di motivazione), disturbi dell'attenzione e delle capacità intellettive, assenza di contatto visivo.
- (B) Deficit o disfunzione sociale e/o occupazionale: per un periodo di tempo significativo uno o più degli ambiti principali della vita del soggetto sono gravemente compromessi rispetto a prima della comparsa del disturbo (lavoro, relazioni interpersonali, cura del proprio corpo, alimentazione, ecc.)
- (C) Durata: persistenza dei sintomi "B" per almeno sei mesi, che includano almeno un mese di persistenza dei sintomi "A".
È richiesto un solo sintomo del criterio A se i deliri sono bizzarri, o se le allucinazioni consistono di una voce che continua a commentare il comportamento o i pensieri del soggetto, o di due o più voci che conversano tra loro.
Esistono ulteriori criteri (D, E e F) che servono per diagnosi differenziali o per escludere la schizofrenia nel caso in cui sia stato diagnosticato il disturbo schizoaffettivo o un disturbo dell'umore grave (come la depressione maggiore con manifestazioni psicotiche); oppure in caso di grave disturbo dell'età evolutiva, o disturbi neurologici dovuti a condizioni mediche generali, o i sintomi che siano effetto dell'uso di sostanze stupefacenti o farmaci.
Un esame medico generale e neurologico può rendersi necessario per escludere patologie mediche che, raramente, possono produrre psicosi simili alla schizofrenia, come, ad esempio, disturbi metabolici, infezioni sistemiche, sifilide, infezione da HIV, epilessia o lesioni cerebrali. Le indagini non sono generalmente ripetute per le recidive, a meno che non vi sia una specifica indicazione medica o eventuali effetti indesiderati dovuti ai farmaci antipsicotici.
Prevenzione
La prevenzione della schizofrenia è difficile perché non vi sono indicatori affidabili per il successivo sviluppo della malattia. Non vi sono prove conclusive circa l'efficacia degli interventi precoci per prevenirla. Tuttavia vi sono alcune evidenze che l'intervento precoce nei pazienti con un episodio psicotico possa migliorare risultati a breve termine, ma si riscontra poco beneficio da queste misure dopo cinque anni. Il tentativo di evitare la schizofrenia in fase prodromica è di incerto successo. La psicoterapia cognitivo-comportamentale può ridurre il rischio di sviluppare psicosi nei soggetti ad alto rischio.
Trattamento
Il trattamento primario della schizofrenia prevede l'uso di farmaci antipsicotici, spesso in combinazione con un supporto psicologico e sociale. L'ospedalizzazione può essere necessaria solo per gravi episodi e può essere decisa volontariamente o, se la legislazione lo permette, contro la volontà del paziente. L'ospedalizzazione a lungo termine è rara, soprattutto dal 1950 in poi, anche se si verifica ancora. Le terapie di supporto comprendono i centri di accoglienza, le visite routinarie da parte di sanitari dedicati alla salute mentale della comunità, il sostenimento dell'occupazione e la creazione di gruppi di sostegno. Alcune evidenze indicano che un regolare esercizio fisico comporti un effetto positivo sulla salute fisica e mentale delle persone con schizofrenia, così come la pratica musicale.
Le terapie del passato, come le applicazioni elettroconvulsivanti e l'insulinoterapia, non hanno mai dato risultati apprezzabili e sono sempre meno impiegate. La TEC (terapia elettroconvulsivante) è tuttavia ancora utilizzata nelle forme particolarmente resistenti ai farmaci, sebbene in condizioni molto più controllate di quanto non si facesse in passato.
Trattamento farmacologico

Il trattamento psichiatrico di prima linea per la schizofrenia è l'assunzione di farmaci antipsicotici in grado di ridurre i sintomi positivi della psicosi in circa 7-14 giorni. Gli antipsicotici, tuttavia, non riescono a migliorare significativamente i sintomi negativi e la disfunzione cognitiva. L'uso a lungo termine riduce il rischio di recidiva.
La scelta di quale antipsicotico utilizzare si basa sulla valutazione dei benefici, dei rischi e dei costi. Si può discernere su quale classe di antipsicotici sia migliore, differenziando tra tipici o atipici. Entrambi hanno uguale frequenza di ricadute quando vengono utilizzati a basse dosi. Vi è una buona risposta nel 40-50% dei casi, una risposta parziale nel 30-40%, e una resistenza al trattamento (fallimento della risposta in termini sintomatologici dopo sei settimane di trattamento con due o tre antipsicotici diversi) nel 20% delle persone. La clozapina è un farmaco efficace per coloro che rispondono poco agli altri preparati, ma presenta un effetto collaterale potenzialmente grave: l'agranulocitosi (ridotto numero di globuli bianchi) nel 1-4% dei casi.
Gli antipsicotici tipici presentano effetti collaterali più spesso riguardanti il sistema extrapiramidale, mentre gli atipici sono associati a un più alto grado di rischio di sviluppare obesità, diabete e sindrome metabolica. Alcuni atipici, come la quetiapina e il risperidone sono associati a un più alto rischio di morte rispetto all'antipsicotico tipico perfenazina, mentre la clozapina è associata con il più basso rischio di decesso tra tutti. Non è chiaro se gli antipsicotici più recenti riducano le possibilità di sviluppare la sindrome neurolettica maligna, una malattia neurologica rara ma molto grave.
Per gli individui che non sono disposti, o non sono in grado, di assumere regolarmente farmaci, possono essere utilizzate preparazioni di antipsicotici a lunga durata d'azione, al fine di ottenere il controllo dei sintomi. Essi riducono il rischio di recidiva in misura maggiore dei farmaci assunti per via orale. Se ciò viene utilizzato in combinazione con gli interventi psicosociali, può migliorare a lungo termine l'adesione al trattamento.
Tra le terapie farmacologiche di supporto, recenti lavori scientifici confermano un ruolo per l'assunzione di acido folico come precursore chiave per la sintesi dei principali mediatori chimici della patologia psichiatrica; nonché come modulatore delle anormalità nella trasmissione glutaminergica, e nelle frequenti alterazioni della funzione mitocondriale presenti in corso di schizofrenia. Infine, è notoriamente usato per la correzione dei deficit dei folati presenti in corso di schizofrenia. Anche l'acetilcisteina è stata sperimentata con risultati preliminari promettenti.
La sarcosina (un derivato amminoacidico) e il Tofisopam (una benzodiazepina atipica) hanno mostrato in diversi studi un effetto positivo nei confronti dei sintomi della malattia, in particolare i negativi. Altri studi hanno indagato l'utilità di composti classificati come integratori, ad esempio alte dosi di N-acetilcisteina hanno evidenziato diversi effetti benefici, anche se saranno necessari studi futuri per chiarirne ulteriormente l'efficacia nei disturbi dello spettro della malattia e gli effetti sulla cognizione.
Intervento psicosociale
Un certo numero di interventi psicosociali possono risultare utili nel trattamento della schizofrenia, tra cui: la terapia familiare, il trattamento assertivo della comunità, l'occupazione assistita, la psicoterapia cognitivo-comportamentale, interventi economici e psicosociali al fine di limitare l'uso di sostanze e per la gestione del peso. La terapia familiare o assertiva di comunità, che coinvolge l'intero sistema familiare dell'individuo, può ridurre le recidive e le ospedalizzazioni. Le prove che la terapia cognitivo-comportamentale sia efficace per prevenire le ricadute e ridurre i sintomi è minima. La teatroterapia e la terapia artistica non sono state ben studiate.
Prognosi
La schizofrenia è una condizione che comporta elevati costi sia umani, sia economici. La condizione si traduce in un'aspettativa di vita ridotta di 12-15 anni rispetto alla popolazione generale, soprattutto a causa della sua associazione con l'obesità, a stili di vita sedentari, al tabagismo e a un aumento del tasso di suicidi che, tuttavia, riveste un ruolo minore. Questa differenza nella speranza di vita è aumentata tra gli anni settanta e anni novanta, e tra gli anni 1990 e primo decennio del XXI secolo non è sostanzialmente cambiata neppure in un sistema sanitario con accesso aperto alle cure (come in Finlandia).
La schizofrenia è una delle principali cause di disabilità, con la psicosi attiva classificata come la terza condizione più invalidante dopo la tetraplegia e la demenza e davanti alla paraplegia e alla cecità. Circa tre quarti delle persone con schizofrenia hanno disabilità in corso con recidive e 16,7 milioni di persone nel mondo sono considerate con disabilità moderata o grave a causa di questa condizione. Alcune persone guariscono completamente e altre riescono comunque a integrarsi bene nella società. La maggior parte delle persone affette da schizofrenia riesce a vivere in modo indipendente con il sostegno della comunità. Nelle persone con un primo episodio di psicosi, un buon risultato a lungo termine si verifica nel 42% dei casi, un risultato intermedio nel 35% e un risultato scarso nel 27%. Il decorso per la schizofrenia appare migliore nei paesi in via di sviluppo rispetto al mondo sviluppato. Queste conclusioni, tuttavia, sono state messe in discussione.
Si riscontra un tasso di suicidi maggiore associato alla schizofrenia, ritenuto essere del 10%; tuttavia un'analisi più recente su studi e statistiche ha rivisto al ribasso la stima portandola al 4,9%. Più spesso i suicidi si verificano nel periodo successivo all'insorgenza della condizione o con il primo ricovero ospedaliero. Spesso (dal 20 al 40% dei casi) vi è almeno un tentativo di suicidio. Vi sono una serie di fattori di rischio, tra cui il sesso maschile, la depressione e un elevato quoziente d'intelligenza.
In studi effettuati in tutto il mondo, si è rilevata una forte associazione tra il tabagismo e la schizofrenia. L'uso di sigarette è particolarmente elevato nei soggetti con diagnosi di schizofrenia, con stime che vanno dall'80 al 90% di fumatori abituali tra i pazienti schizofrenici, rispetto al 20% nella popolazione generale. Coloro che fumano tendono a farlo molto e in aggiunta fumano sigarette ad alto contenuto di nicotina. Alcune evidenze suggeriscono che la schizofrenia paranoide possa avere una prospettiva migliore rispetto agli altri tipi di schizofrenia per la vita indipendente e per la vita lavorativa.
Note
Bibliografia
Testi in italiano
- P. Pancheri, La schizofrenia, Elsevier srl, 2007, ISBN 978-88-214-2946-0.
- E. Sacchetti, Linee guida per il trattamento della schizofrenia, Elsevier srl, 1999, ISBN 978-88-214-2446-5.
- Carlo Lorenzo Cazzullo, Massimo Clerici e Paolo Bertrando, La Schizofrenia: 100 domande e 100 risposte per capire il malato e i suoi problemi, FrancoAngeli, 1994, ISBN 978-88-204-8446-0.
- Piero De Giacomo, Salomon Resnik, G. Pierri, Psicologia medica e psichiatria clinica e dinamica, Piccin, 1980, ISBN 978-88-212-0790-7.
- Marguerite A. Sechehaye, Diario di una schizofrenica, Giunti Editore, 2000, pp. 8–, ISBN 978-88-09-01638-5.
- Aurelio Molaro, Modelli di schizofrenia, Cortina, Milano 2013 ISBN 978-88-7043-167-4
- Lia Van der Win, Un legame materno non si recupera più? Autobiografia di una schizofrenica guarita, Mimesis, Milano 2010 ISBN 978-88-575-0188-8
- Ken Steele, E venne il giorno che le voci tacquero, Mimesis, Milano 2005.
Testi in inglese
- (EN) American Psychiatric Association. Task Force on DSM-IV, Diagnostic and statistical manual of mental disorders: DSM-IV-TR, American Psychiatric Pub, 2000, ISBN 978-0-89042-025-6.
- (EN) American Psychiatric Association, Schizophrenia, in Diagnostic and statistical manual of mental disorders: DSM-IV, Washington, DC, American Psychiatric Publishing, Inc., 2000, ISBN 0-89042-024-6.
- (EN) Richard Bentall, Madness explained psychosis and human nature, Londra, Allen Lane, 2003, ISBN 0-7139-9249-2.
- (EN) Hassett Anne, et al. (eds), Psychosis in the Elderly, Londra, Taylor and Francis, 2005, ISBN 1-84184-394-6.
- (EN) Hirsch SR, Weinberger DR, Schizophrenia, Wiley-Blackwell, 2003, ISBN 978-0-632-06388-8.
- (EN) World Health Organization, The global burden of disease: 2004 update, Online-Ausg, Ginevra, Svizzera, 2008, ISBN 978-92-4-156371-0.
- (EN) Glen O. Gabbard, Gabbard's Treatments of Psychiatric Disorders, Fourth Edition (Treatments of Psychiatric Disorders), American Psychiatric Publishing, 2007, ISBN 1-58562-216-8.
- (EN) Richard Noll, American Madness:The Rise and Fall of Dementia Praecox, Cambridge, MA, Harvard University Press, 2011, ISBN 978-0-674-04739-6.
- (EN) Hansen RA, Atchison B, Conditions in occupational therapy: effect on occupational performance, Hagerstown, MD, Lippincott Williams & Wilkins, 2000, ISBN 0-683-30417-8.
- (EN) Frank W. Putnam, Diagnosis and Treatment of Multiple Personality Disorder, New York, The Guilford Press, 1989, ISBN 0-89862-177-1.
- (EN) Carson VB, Mental health nursing: the nurse-patient journey, W.B. Saunders, 2000, ISBN 978-0-7216-8053-8.
- (EN) Joseph Coyle, Chapter 54: The Neurochemistry of Schizophrenia, in Basic Neurochemistry: Molecular, Cellular and Medical Aspects, 7th, Burlington, MA, Elsevier Academic Press, 2006, ISBN 0-12-088397-X.
- (EN) Sims A, Symptoms in the mind: an introduction to descriptive psychopathology, Philadelphia, W. B. Saunders, 2002, ISBN 0-7020-2627-1.
- (EN) Mueser KT, Jeste DV, Clinical Handbook of Schizophrenia, New York, Guilford Press, 2008, pp. 22–23, ISBN 1-59385-652-0.
- (EN) Kircher, Tilo e Renate Thienel, Functional brain imaging of symptoms and cognition in schizophrenia, in The Boundaries of Consciousness, Amsterdam, Elsevier, 2006, ISBN 0-444-52876-8.
Linee guida
- (EN) RW. Buchanan, J. Kreyenbuhl; DL. Kelly; JM. Noel; DL. Boggs; BA. Fischer; S. Himelhoch; B. Fang; E. Peterson; PR. Aquino; W. Keller, The 2009 schizophrenia PORT psychopharmacological treatment recommendations and summary statements., in Schizophr Bull, vol. 36, n. 1, gennaio 2010, pp. 71-93, DOI:10.1093/schbul/sbp116, PMID 19955390.
- (EN) LB. Dixon, F. Dickerson; AS. Bellack; M. Bennett; D. Dickinson; RW. Goldberg; A. Lehman; WN. Tenhula; C. Calmes; RM. Pasillas; J. Peer, The 2009 schizophrenia PORT psychosocial treatment recommendations and summary statements., in Schizophr Bull, vol. 36, n. 1, gennaio 2010, pp. 48-70, DOI:10.1093/schbul/sbp115, PMID 19955389.
- (EN) J. Kreyenbuhl, RW. Buchanan; FB. Dickerson; LB. Dixon, The Schizophrenia Patient Outcomes Research Team (PORT): updated treatment recommendations 2009., in Schizophr Bull, vol. 36, n. 1, gennaio 2010, pp. 94-103, DOI:10.1093/schbul/sbp130, PMID 19955388.
- (EN) A. Hasan, P. Falkai; T. Wobrock; J. Lieberman; B. Glenthoj; WF. Gattaz; F. Thibaut; HJ. Möller; AC. Altamura; N. Andreasen; TR. Barnes, World Federation of Societies of Biological Psychiatry (WFSBP) Guidelines for Biological Treatment of Schizophrenia, part 1: update 2012 on the acute treatment of schizophrenia and the management of treatment resistance., in World J Biol Psychiatry, vol. 13, n. 5, luglio 2012, pp. 318-78, DOI:10.3109/15622975.2012.696143, PMID 22834451.
- (EN) D. Wasserman, Z. Rihmer; D. Rujescu; M. Sarchiapone; M. Sokolowski; D. Titelman; G. Zalsman; Z. Zemishlany; V. Carli, The European Psychiatric Association (EPA) guidance on suicide treatment and prevention., in Eur Psychiatry, vol. 27, n. 2, febbraio 2012, pp. 129-41, DOI:10.1016/j.eurpsy.2011.06.003, PMID 22137775.
- (EN) TR. Barnes, TR. Barnes; S. Cooper; P. Cowen; N. Ferrier; P. Haddad; K. Hawton; P. Jones; S. Kapur; S. Leucht; S. Lewis, Evidence-based guidelines for the pharmacological treatment of schizophrenia: recommendations from the British Association for Psychopharmacology., in J Psychopharmacol, vol. 25, n. 5, maggio 2011, pp. 567-620, DOI:10.1177/0269881110391123, PMID 21292923.
- (EN) D. Delessert, V. Pomini; F. Grasset; P. Baumann, [Clinical practice guidelines for the treatment of schizophrenia: from theory to practice]., in Encephale, vol. 33, n. 6, dicembre 2007, pp. 902-10, DOI:10.1016/j.encep.2006.12.007, PMID 18789782.
- (EN) S. Weinmann, S. Hoerger; M. Erath; R. Kilian; W. Gaebel; T. Becker, Implementation of a schizophrenia practice guideline: clinical results., in J Clin Psychiatry, vol. 69, n. 8, agosto 2008, pp. 1299-306, PMID 18642975.
- (EN) TA. Moore, RW. Buchanan; PF. Buckley; JA. Chiles; RR. Conley; ML. Crismon; SM. Essock; M. Finnerty; SR. Marder; DD. Miller; JP. McEvoy, The Texas Medication Algorithm Project antipsychotic algorithm for schizophrenia: 2006 update., in J Clin Psychiatry, vol. 68, n. 11, novembre 2007, pp. 1751-62, PMID 18052569.
- (EN) P. Falkai, T. Wobrock; J. Lieberman; B. Glenthoj; WF. Gattaz; HJ. Möller, World Federation of Societies of Biological Psychiatry (WFSBP) guidelines for biological treatment of schizophrenia, part 2: long-term treatment of schizophrenia., in World J Biol Psychiatry, vol. 7, n. 1, 2006, pp. 5-40, PMID 16509050.
- (EN) P. Falkai, T. Wobrock; J. Lieberman; B. Glenthoj; WF. Gattaz; HJ. Möller, World Federation of Societies of Biological Psychiatry (WFSBP) guidelines for biological treatment of schizophrenia, Part 1: acute treatment of schizophrenia., in World J Biol Psychiatry, vol. 6, n. 3, 2005, pp. 132-91, PMID 16173147.
Voci correlate
Altri progetti
 Wikiquote contiene citazioni sulla schizofrenia
Wikiquote contiene citazioni sulla schizofrenia Wikizionario contiene il lemma di dizionario «schizofrenia»
Wikizionario contiene il lemma di dizionario «schizofrenia» Wiki Commons contiene immagini o altri file sulla schizofrenia
Wiki Commons contiene immagini o altri file sulla schizofrenia
Collegamenti esterni
- schizofrenia, su Treccani.it – Enciclopedie on line, Istituto dell'Enciclopedia Italiana.
- (EN) schizophrenia, su Enciclopedia Britannica, Encyclopædia Britannica, Inc.
- (EN, FR) Schizofrenia, su Enciclopedia canadese.
- (EN) Schizofrenia, su The Encyclopedia of Science Fiction.
- (EN) Schizofrenia, su StarTrek.com, CBS Studios.
- (DE) Eugen Bleuler: Dementia praecox oder Gruppe der Schizophrenien. Leipzig und Wien: F. Deuticke 1911.
- Schizofrenia, in Treccani.it – Enciclopedie on line, Roma, Istituto dell'Enciclopedia Italiana.
| Controllo di autorità | Thesaurus BNCF 17039 · LCCN (EN) sh85118162 · GND (DE) 4052527-2 · BNF (FR) cb119458692 (data) · J9U (EN, HE) 987007560704805171 · NSK (HR) 000227242 · NDL (EN, JA) 00570393 |
|---|
This article uses material from the Wikipedia Italiano article Schizofrenia, which is released under the Creative Commons Attribution-ShareAlike 3.0 license ("CC BY-SA 3.0"); additional terms may apply (view authors). Il contenuto è disponibile in base alla licenza CC BY-SA 4.0, se non diversamente specificato. Images, videos and audio are available under their respective licenses.
®Wikipedia is a registered trademark of the Wiki Foundation, Inc. Wiki Italiano (DUHOCTRUNGQUOC.VN) is an independent company and has no affiliation with Wiki Foundation.






